Compte rendu de l'atelier DAN/UHMS sur la FOP et l'aptitude à la plongée
Introduction
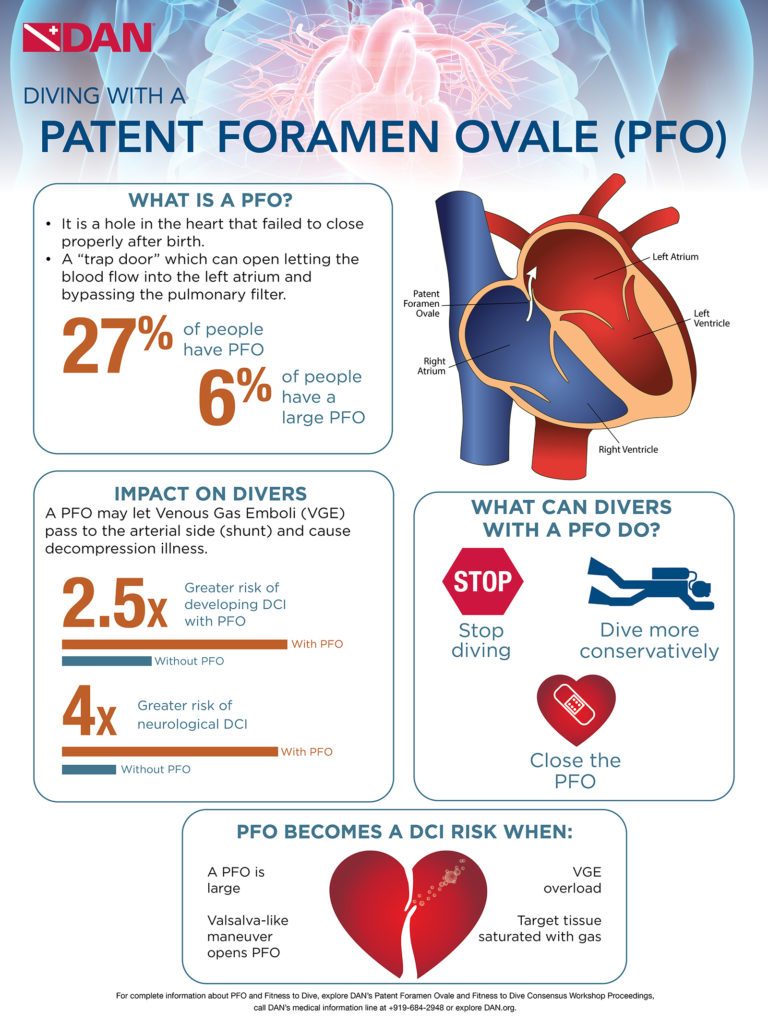
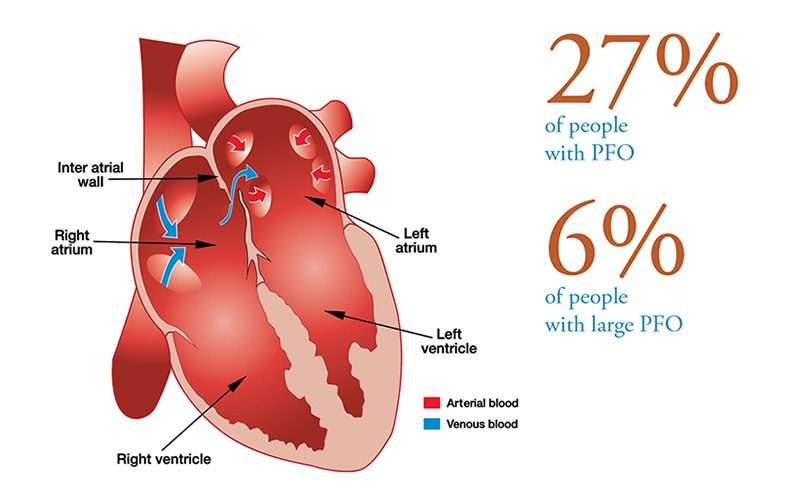
Avant la naissance, le sang oxygéné circule de la mère au cœur du fœtus en passant par le placenta, via l'ouverture dans la paroi séparant l'oreillette gauche et l'oreillette droite (foramen ovale), dans la circulation fœtale. Le foramen ovale a une fonction de "trappe" qui s'ouvre sous la pression du flux sanguin provenant du placenta de la mère et pénétrant dans l'oreillette droite, et laisse passer le sang dans l'oreillette gauche. À la naissance, les poumons se dilatent et la pression dans l'oreillette gauche augmente, ce qui ferme le foramen ovale. Peu après la naissance, la "porte" se ressoude, mais chez environ 27 % des personnes, elle ne se ressoude pas complètement, ce qui entraîne un foramen ovale patent (FOP), également appelé foramen ovale persistant.
Chez les personnes atteintes de FOP, si la pression dans l'oreillette droite est supérieure à la pression dans l'oreillette gauche, le sang peut s'écouler de l'oreillette droite vers l'oreillette gauche. L'écoulement direct du sang de l'oreillette droite vers l'oreillette gauche, en contournant les poumons, est appelé shunt droite-gauche (SDG). Le RLS est connu pour laisser passer des caillots sanguins vers le côté artériel, ce qui peut provoquer un accident vasculaire cérébral (trombo-embolie cérébrale). De même, chez les plongeurs, le FOP peut laisser passer des bulles de gaz du sang veineux - des emboles gazeux veineux (EGV) - vers le côté artériel et provoquer un accident de décompression.
Des études épidémiologiques ont montré une association entre la FOP et certains types de maladies neurologiques et cutanées. le mal de décompression (DCS). Le risque de SCD chez les plongeurs de loisir est de 3,6 cas pour 10 000 plongées, avec 0,84 cas de SCD neurologique pour 10 000 plongées et un risque multiplié par quatre en présence d'un FOP. Le risque global de SCD neurologique est faible, même en présence d'un FOP. Cependant, pour certains individus, le FOP semble représenter un risque plus important que prévu. Les directives relatives au dépistage du FOP visent à identifier ces personnes et à gérer leur risque de SCD.
Les directives suivantes ont été élaborées à partir de la déclaration de position commune sur la FOP et la plongée publiée par la South Pacific Underwater Medicine Society (SPUMS), la United Kingdom Sports Diving (UKSDMC) et l'atelier parrainé par le DAN qui s'est tenu en marge de la réunion scientifique annuelle de l'UHMS à Montréal, au Canada, en juin 2015.
Qui doit subir un test de dépistage du FOP ?
Le dépistage systématique de la FOP lors de l'évaluation de l'aptitude médicale à la plongée (qu'elle soit initiale ou périodique) n'est pas indiqué. Le dépistage du FOP doit être envisagé en cas d'antécédents de plus d'un épisode d'accident de décompression (ADC) avec manifestations cérébrales, spinales, vestibulocochléaires ou cutanées.
Manifestations non cutanées d'un "accident de décompression léger" tel que défini dans le compte rendu de l'atelier sur les accidents de décompression à distance [Déclarations de consensus, In : Management of Mild or Marginal Decompression Illness in Remote Locations, Workshop Proceedings (24-25 mai 2004). Mitchell SJ, Doolette DJ, Wachholz CJ, Vann RD, Eds. Divers Alert Network, Durham, NC, 2005, pp. 6-9] ne sont pas des indications pour une investigation du FOP. Les céphalées en tant que symptôme isolé après la plongée ne sont pas une indication pour l'examen du FOP.
Recommandations concernant les tests et l'évaluation de la FOP
Test du FOP
- Les tests sont effectués par des centres bien rodés à cette technique.
- L'examen doit comprendre un contraste à bulles, idéalement associé à une échocardiographie trans-thoracique (ETT). L'utilisation de l'échocardiographie bidimensionnelle et de l'échocardiographie couleur sans contraste n'est pas adéquate.
- L'examen doit inclure l'utilisation de manœuvres de provocation pour favoriser le shunt droite-gauche, y compris le lâcher de Valsalva ou le reniflage tel que décrit dans les références complémentaires (tous deux effectués lorsque l'oreillette droite est densément opacifiée par le contraste à bulles).
Que signifie un test positif ?
- Un shunt spontané sans provocation ou un shunt important provoqué à la suite d'un plongeon en présence d'emboles gazeux veineux est reconnu comme un facteur de risque pour les formes de SCD présentant des manifestations cérébrales, spinales, vestibulocochléaires ou cutanées.
- Des shunts plus petits sont associés à un risque plus faible mais mal défini de SCD. La signification des petits degrés de shunt doit être interprétée dans le contexte clinique qui a conduit au test.
- La détection d'un FOP après un épisode de DCS ne garantit pas que le FOP ait contribué à la causalité.
Quelles sont les options pour les plongeurs dont le test est positif ?
Après un diagnostic de FOP considéré comme susceptible d'être associé à un risque accru de SCD, le plongeur peut envisager les options suivantes en consultation avec un médecin de plongée :
- Arrêtez de plonger.
- Plonger de manière plus conservatrice. Plusieurs stratégies peuvent être utilisées pour réduire le risque de formation de bulles veineuses importantes après la plongée, ou la dérivation droite-gauche de ces bulles à travers un FOP. La pertinence de cette approche et les stratégies choisies doivent être examinées au cas par cas et en concertation avec un expert en médecine de plongée. Parmi les exemples, citons : la réduction des durées de plongée bien en deçà des limites acceptées sans palier ; la réalisation d'une seule plongée par jour ; l'utilisation de nitrox avec des outils de planification de plongée à l'air ; l'allongement intentionnel d'un palier de sécurité ou d'un temps de décompression lors des arrêts à faible profondeur ; l'évitement d'exercices lourds et de soulèvements ou d'efforts inutiles pendant au moins trois heures après la plongée.
- Fermer le PFO. Il convient toutefois de souligner que la fermeture d'un PFO après un épisode de SCD ne peut être considérée comme une garantie que le SCD ne se reproduira pas. Les options décrites ci-dessus nécessitent un examen minutieux des risques et des avantages et du contexte clinique qui a conduit au dépistage.
Quand les plongeurs qui subissent une fermeture peuvent-ils reprendre la plongée ?
Après la fermeture d'un FOP et avant de reprendre la plongée, le plongeur doit subir une nouvelle échocardiographie de contraste à bulles démontrant la fermeture du shunt, au moins trois mois après la fermeture. La plongée ne doit pas être reprise tant que la fermeture satisfaisante du FOP n'a pas été confirmée et que le plongeur n'a pas cessé de prendre des antiplaquettaires puissants (l'aspirine est acceptable).
ATTENTION
Les bulles veineuses peuvent également pénétrer dans la circulation systémique par les shunts intrapulmonaires, bien que le rôle de cette voie dans la pathogenèse de l'accident de décompression ne soit pas aussi bien établi que celui du FOP. Ces shunts sont normalement fermés au repos. Ils ont tendance à s'ouvrir avec l'exercice, l'hypoxie et la stimulation bêta-adrénergique, et à se fermer avec l'hyperoxie. Il est donc plausible que l'exercice, l'hypoxie et la stimulation adrénergique après une plongée puissent précipiter la maladie de décompression alors qu'elle ne se serait pas produite autrement, alors qu'un supplément d'oxygène est susceptible de minimiser cet effet.
Faits concernant les plongeurs atteints de FOP
- Les plongeurs avec un FOP ont un risque global de DCS 2,5 fois plus élevé que les plongeurs sans FOP et un risque de DCS neurologique quatre fois plus élevé. Cependant, l'incidence absolue de DCS neurologique chez les plongeurs avec un FOP est estimée à 4,7 cas de DCS pour 10 000 plongées.
- Une importante étude menée à la Mayo Clinic par le Dr Hagen et ses collègues a révélé une forte prévalence de la FOP chez les jeunes, mais cette prévalence diminue et se stabilise à environ 27 %. Ils ont également constaté qu'à chaque intervalle de dix ans, il n'y a pas de différence dans la prévalence de la FOP entre les hommes et les femmes.
- Quatre études ont été comparées, déterminant que la prévalence du SJSR ou du grand FOP chez les plongeurs ayant subi un accident vasculaire cérébral est de 44 %, contre 14,2 % chez les témoins, ceux qui n'ont pas de prévalence de SJSR ou de grand FOP.
- La moitié des plongeurs ayant subi un accident de décompression lié au SJSR présentaient un FOP d'un centimètre de diamètre ou plus. Le risque d'accident de décompression le plus élevé concerne donc les plongeurs présentant les FOP les plus grands (6 %), et non tous les plongeurs présentant un FOP.
- Des DCS cérébraux, spinaux, cutanés et de l'oreille interne ont été associés au FOP, mais le lien entre le FOP et les DCS cutanés et de l'oreille interne est le plus fort. Dans environ 74 % des cas présentant des symptômes isolés au niveau de l'oreille interne (aucun autre symptôme lié à l'hyperbarie), 80 % des cas présentaient un grand FOP à dérivation spontanée.
- Certains facteurs sont nécessaires pour que le FOP contribue à la DCS : il faut que le FOP soit large, que des emboles de gaz veineux se forment, que les bulles traversent le FOP (facteur provocateur d'ouverture du FOP nécessaire) vers la circulation artérielle et que les bulles atteignent un tissu cible alors qu'il est encore sursaturé et vulnérable.
Denoble PJ, Holm JR, eds. Compte rendu de l'atelier de consensus sur le foramen ovale et l'aptitude à la plongée. Durham, NC, Divers Alert Network, 2015, 146 p.
Infographie sur le foramen ovale (PFO)